Hanseníase
CARACTERÍSTICAS CLÍNICAS E EPIDEMIOLÓGICAS
Descrição
Doença crônica granulamatosa, proveniente de infecção causada pelo Mycobacterium leprae. Este bacilo tem a capacidade de infectar grande número de indivíduos (alta infectividade), no entanto poucos adoecem (baixa patogenicidade), propriedades estas que não são função apenas de suas características intrínsecas, mas que dependem, sobretudo, de sua relação com o hospedeiro e grau de endemicidade do meio, entre outros. O domicílio é apontado como importante espaço de transmissão da doença, embora ainda existam lacunas de conhecimento quanto aos prováveis fatores de risco implicados, especialmente aqueles relacionados ao ambiente social. O alto potencial incapacitante da Hanseníase está diretamente relacionado ao poder imunogênico do Mycobacterium leprae. A Hanseníase parece ser uma das mais antigas doenças que acomete o homem. As referências mais remotas datam de 600 a.C. e procedem da Ásia, que, juntamente com a África, podem ser consideradas o berço da doença. A melhoria das condições de vida e o avanço do conhecimento científico modificaram significativamente esse quadro e, hoje, a Hanseníase tem tratamento e cura.
Agente Etiológico
Bacilo álcool-ácido resistente, Mycobacterium leprae. É um parasita intracelular obrigatório que apresenta afinidade por células cutâneas e por células dos nervos periféricos.
Reservatório
O homem é reconhecido como a única fonte de infecção, embora tenham sido identificados animais naturalmente infectados – o tatu, o macaco mangabei e o chimpanzé. Os doentes multibacilares sem tratamento – Hanseníase virchowiana e Hanseníase dimorfa – são capazes de eliminar grande quantidade de bacilos para o meio exterior (carga bacilar de cerca de 10 milhões de bacilos presentes na mucosa nasal).
Modo de Transmissão
A principal via de eliminação dos bacilos é a aérea superior, sendo que o trato respiratório é a mais provável via de entrada do Mycobacterium leprae no corpo. O trato respiratório superior dos pacientes multibacilares (virchowianos e dimorfos) é a principal via de eliminação do Mycobacterium leprae encontrada no meio ambiente.
Período de Incubação
A Hanseníase apresenta longo período de incubação; em média, de dois a sete anos. Há referência a períodos mais curtos, de sete meses, como também de mais de dez anos.
Período de Transmissibilidade
Os doentes paucibacilares (indeterminados e tuberculóides) não são considerados importantes como fonte de transmissão da doença, devido à baixa carga bacilar. Os pacientes multibacilares, no entanto, constituem o grupo contagiante, assim se mantendo enquanto não se iniciar o tratamento específico.
Susceptibilidade e Imunidade
Como em outras doenças infecciosas, a conversão de infecção em doença depende de interações entre fatores individuais do hospedeiro, ambientais e do próprio M. leprae. Devido ao longo período de incubação, é menos freqüente na infância. Contudo, em áreas mais endêmicas, a exposição precoce, em focos domiciliares, aumenta a incidência de casos nessa faixa etária. Embora acometa ambos os sexos, observa-se predominância do sexo masculino, em uma relação de dois para um.
ASPECTOS CLÍNICOS E LABORATORIAIS
Diagnóstico
Clínico
Os aspectos morfológicos das lesões cutâneas e classificação nas quatro formas clínicas podem ser utilizados nas áreas com profissionais especializados e em investigação científica. Entretanto, a ampliação da cobertura de diagnóstico e tratamento impõe a adoção da classificação operacional, baseada no número de lesões (Quadro 1).
Diferencial
As seguintes dermatoses podem se assemelhar a algumas formas e reações de Hanseníase e exigem segura diferenciação: eczemátides, nevo acrômico, pitiríase versicolor, vitiligo, pitiríase rósea de Gilbert, eritema solar, eritrodermias e eritemas difusos vários, psoríase, eritema polimorfo, eritema nodoso, eritemas anulares, granuloma anular, lúpus eritematoso, farmacodermias, fotodermatites polimorfas, pelagra, sífilis, alopécia areata (pelada), sarcoidose, tuberculose, xantomas, hemoblastoses, esclerodermias, neurofibromatose de Von Recklinghausen.
Laboratorial
Exame baciloscópico – pode ser utilizado como exame complementar para a classificação dos casos em MB e PB. Baciloscopia positiva indica Hanseníase multibacilar, independentemente do número de lesões.
Exame histopatológico – indicado como suporte na elucidação diagnóstica e em pesquisas.
Quadro 1. Sinopse para classificação das formas clínicas da Hanseníase
| Características |
| Clínicas | Baciloscópicas | Formas clínicas | Classificação operacional vigente para a rede pública |
| Áreas de hipo ou anestesia, parestesias, manchas hipocrômicas e/ou eritemohipocrômicas, com ou sem diminuição da sudorese e rarefação de pêlos | Negativa | Indeterminada (HI) | Paucibacilar (PB) até 5 lesões de pele |
| Placas eritematosas, eritemato-hipocrômicas, bem delimitadas, hipo ou anestésicas, com comprometimento de tronco nervoso | Negativa | Tuberculóide (HT) |
| Lesões pré-foveolares (eritematosas planas com o centro claro). Lesões foveolares (eritematopigmentares de tonalidade ferruginosa ou pardacenta), apresentando alterações de sensibilidade | Positiva (bacilos e globias ou com raros bacilos) ou negativa | Dimorfa (HD) | Multibacilar (MB) mais de 5 lesões |
| Eritema e infiltração difusos, placas eritematosas de pele infiltradas e de bordas mal definidas, tubérculos e nódulos, madarose, lesões das mucosas, com alteração de sensibilidade | Positiva (bacilos abundantes e globias) | Virchowiana (HV) |
Notas:
• Na Hanseníase virchowiana, afora as lesões dermatológicas e das mucosas, ocorrem também lesões viscerais.
• As manifestações neurológicas são comuns a todas as formas clínicas. Na Hanseníase indeterminada, não há comprometimento de troncos nervosos, não ocorrendo problemas motores. Na Hanseníase tuberculóide, o comprometimento dos nervos é mais precoce e intenso.
• Os casos não classificados quanto à forma clínica serão considerados para fins de tratamento como multibacilares.
Tratamento
O tratamento do paciente com Hanseníase é indispensável para curá-lo e fechar a fonte de infecção, interrompendo assim a cadeia de transmissão da doença, sendo, portanto, estratégico no controle da endemia e para eliminar a Hanseníase. O quantitativo dos medicamentos utilizados é calculado com base no número de casos, pela equipe técnica do Programa Nacional de Eliminação da Hanseníase, conjuntamente com a assistência farmacêutica, garantindo o tratamento de todos os pacientes.
O tratamento é eminentemente ambulatorial. Nos serviços básicos de saúde, administra-se uma associação de medicamentos, a poliquimioterapia (PQT/OMS). A regularidade do tratamento é fundamental para a cura do paciente. A prevenção de incapacidades é atividade primordial durante o tratamento e, em alguns casos, até mesmo após a alta, sendo parte integrante do tratamento do paciente com Hanseníase. Para o paciente, o aprendizado do autocuidado é arma valiosa para evitar seqüelas.
Na tomada mensal de medicamentos é feita uma avaliação do paciente, para acompanhar a evolução de suas lesões de pele e comprometimento neural, verificando-se se há presença de neurites ou estados reacionais. Quando necessárias, são orientadas técnicas de prevenção de incapacidades e deformidades, bem como os autocuidados que devem diariamente ser realizados, para evitar as complicações da doença, sendo verificada sua correta realização.
O encaminhamento da pessoa com Hanseníase para uma unidade de referência somente está indicado quando houver necessidade de cuidados especiais – no caso de intercorrências graves (efeitos colaterais e para qualquer alteração no esquema terapêutico padrão) ou para correção cirúrgica. Nestes casos, após a realização do procedimento indicado, ela deve retornar para o acompanhamento rotineiro em sua unidade básica. Não é eticamente recomendável tratar o paciente com Hanseníase com um só medicamento.
Tratamento Quimioterápico
A PQT/OMS mata o bacilo, tornando-o inviável e evita a evolução da doença, prevenindo as incapacidades e deformidades por ela causadas, levando à cura. O bacilo morto é incapaz de infectar outras pessoas, rompendo a cadeia epidemiológica da doença. Assim sendo, logo no início do tratamento a transmissão da doença é interrompida e, se realizado de forma completa e correta, garante a cura da doença.
A PQT/OMS é constituída pelo conjunto dos seguintes medicamentos: rifampicina, dapsona e clofazimina, com administração associada. Essa associação evita a resistência medicamentosa do bacilo que ocorre, com freqüência, quando se utiliza apenas um medicamento, impossibilitando a cura da doença.
É administrada através de esquema-padrão, de acordo com a classificação operacional do doente em paucibacilar e multibacilar. A informação sobre a classificação do doente é fundamental para se selecionar o esquema de tratamento adequado ao seu caso.
Para crianças com Hanseníase, a dose dos medicamentos do esquema-padrão é ajustada de acordo com a idade. Já no caso de pessoas com intolerância a um dos medicamentos do esquema-padrão, são indicados esquemas alternativos.
A alta por cura é dada, após a administração do número de doses preconizado, pelo esquema terapêutico.
Esquema paucibacilar (PB) – Pacientes com até 5 lesões de pele
Neste caso, é utilizada uma combinação da rifampicina e dapsona, acondicionadas numa cartela, no seguinte esquema:
• medicação:
rifampicina – uma dose mensal de 600 mg (2 cápsulas de 300 mg) com administração supervisionada;
dapsona – uma dose mensal de 100 mg supervisionada e uma dose diária autoadministrada;
• duração do tratamento – 6 doses mensais supervisionadas de rifampicina;
• critério de alta – 6 doses supervisionadas em até 9 meses (Figura 1).
Figura 1. Cartela (PB).
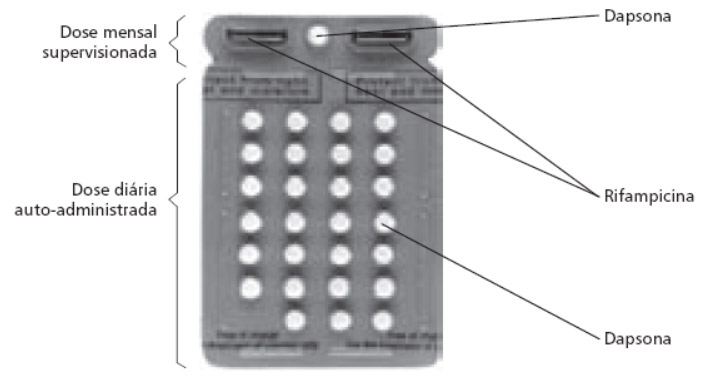 Clique na imagem para ampliar
Clique na imagem para ampliar
Esquema multibacilar (MB) – Pacientes com mais de 5 lesões de pele
Aqui é utilizada uma combinação da rifampicina, dapsona e clofazimina, acondicionadas numa cartela, no seguinte esquema:
• medicação:
rifampicina: uma dose mensal de 600 mg (2 cápsulas de 300 mg) com administração supervisionada;
dapsona: uma dose mensal de 100 mg supervisionada e uma dose diária autoadministrada;
clofazimina: uma dose mensal de 300 mg (3 cápsulas de 100 mg) com administração supervisionada e uma dose diária de 50 mg auto-administrada.
• duração do tratamento: 12 doses mensais supervisionadas de rifampicina;
• critério de alta: 12 doses supervisionadas em até 18 meses (Figura 2).
Figura 2. Cartela (MB).
 Clique na imagem para ampliar
Clique na imagem para ampliar
Casos multibacilares que iniciam o tratamento, com numerosas lesões e/ou extensas áreas de infiltração cutânea, poderão apresentar regressão mais lenta das lesões de pele. A maioria desses doentes continuará melhorando após a conclusão do tratamento com 12 doses. É possível, no entanto, que alguns demonstrem pouca melhora e, por isso, poderão necessitar de até 12 doses adicionais de PQT.
Esquema de tratamento para crianças
Para crianças com Hanseníase, as doses de medicamentos dos esquemas paucibacilar e multibacilar são ajustadas de acordo com os seguintes quadros:
Paucibacilar (Figura 3)
| Idade em anos | Dapsona (DDS) diária auto-administrada | DDS mensal supervisionada | Rifampicina (RFM) mensal supervisionada |
| 0-5 | 25 mg | 25 mg | 150-300 mg |
| 6-14 | 50-100 mg | 50-100 mg | 300-450 mg |
Figura 3. Cartela (PB) para crianças.
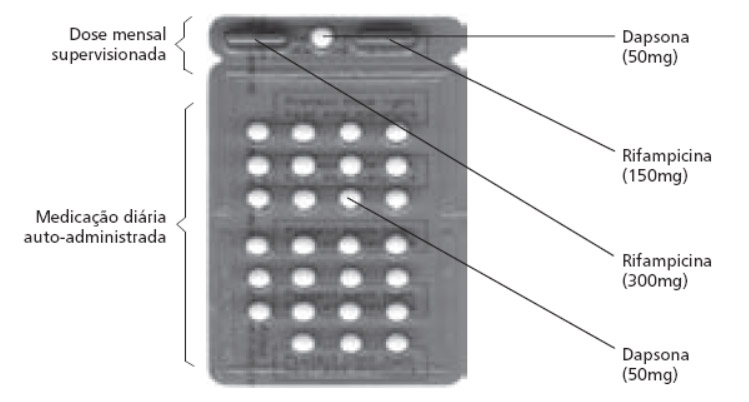 Clique na imagem para ampliar
Clique na imagem para ampliar
Multibacilar (Figura 4)
| Idade em anos | Dapsona (DDS) diária auto-administrada | Dapsona (DDS) supervisionada | Rifampicina (RFM) mensal supervisionada | Clofazimina |
| Auto-administrada | Supervisonada mensal |
| 0-5 | 25 mg | 25 mg | 50-300 mg | 100 mg/semana | 100 mg |
| 6-14 | 50-100 mg | 50-100 mg | 300-450 mg | 150 mg/semana | 150-200 mg |
Figura 4. Cartela (MB) para crianças.
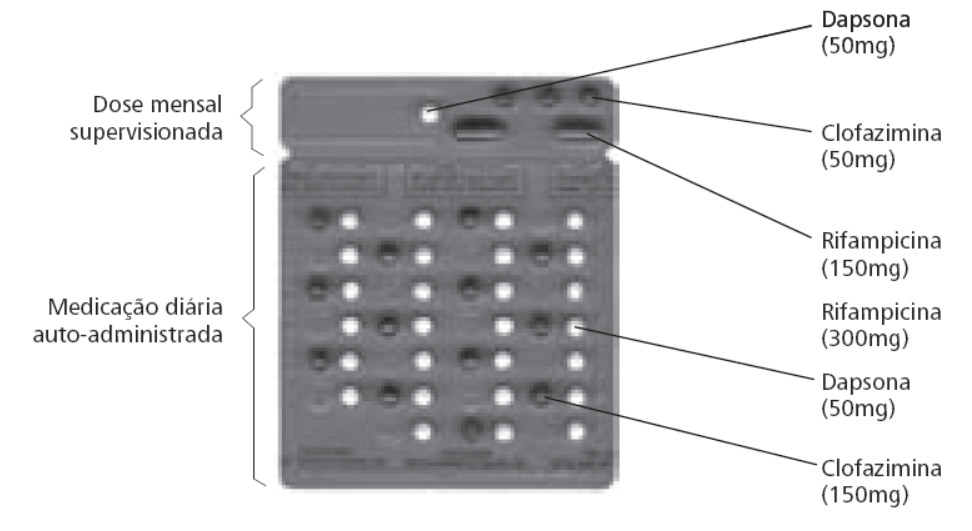 Clique na imagem para ampliar
Clique na imagem para ampliar
Esquema alternativo
| Medicamento / Classificação | PB, lesão única sem envolvimento de tronco nervoso1 |
| Rifampicina | 600 mg, em dose única, supervisionada |
| Ofloxacina | 400 mg, em dose única, supervisionada |
| Minociclina | 100 mg, em dose única, supervisionada |
1 Este esquema é conhecido como ROM (rifampicina, ofloxacina e minociclina) e deve ser usado exclusivamente para tratar pacientes PB com lesão única, sem envolvimento de troncos nervosos. É recomendado somente para uso em centros de referência.
Prevenção e Tratamento de Incapacidades Físicas
As atividades de prevenção e tratamento de incapacidades não devem ser dissociadas do tratamento PQT/OMS. Desenvolvidas durante o acompanhamento de cada caso, devem ser integradas na rotina dos serviços da unidade de saúde, de acordo com o seu grau de complexidade.
A adoção de atividades de prevenção e tratamento de incapacidades será baseada nas informações obtidas através da avaliação neurológica, no diagnóstico da Hanseníase. Estas informações referem-se ao comprometimento neural ou às incapacidades físicas identificadas, as quais merecem especial atenção tendo em vista suas conseqüências na vida econômica e social dos portadores de Hanseníase, ou mesmo suas eventuais seqüelas naqueles já curados.
Durante o tratamento PQT/OMS, e em alguns casos após a alta, o profissional de saúde deve ter uma atitude de vigilância em relação ao potencial incapacitante da doença, visando diagnosticar precocemente e tratar adequadamente as neurites e reações, a fim de prevenir incapacidades e evitar que as mesmas evoluam para deformidades.
Duração do Tratamento e Critério de Alta
O esquema de administração da dose supervisionada deve ser o mais regular possível: de 28 em 28 dias. Porém, se o contato não ocorrer na unidade de saúde no dia agendado, a medicação precisa ser dada mesmo que no domicílio, pois a garantia da administração da dose supervisionada e da entrega dos medicamentos indicados para a automedicação é imprescindível para o tratamento adequado.
A duração do tratamento PQT/OMS deve obedecer aos prazos estabelecidos: de 6 doses mensais supervisionadas de rifampicina, tomadas em até 9 meses, para os casos paucibacilares, e de 12 doses mensais supervisionadas de rifampicina, tomadas em até 18 meses, para os casos multibacilares.
A assistência regular ao paciente paucibacilar, na unidade de saúde ou domicílio, é essencial para completar o tratamento em 6 meses. Se, por algum motivo, houver a interrupção da medicação, ela poderá ser retomada em até 3 meses, com vistas a completar o tratamento no prazo de até 9 meses.
Já em relação ao portador da forma multibacilar, que mantiver regularidade no tratamento segundo o esquema preconizado, o mesmo completar-se-á em 12 meses. Havendo a interrupção da medicação está indicado o prazo de 6 meses para continuidade ao tratamento e para que o mesmo possa ser completado em até 18 meses.
Considera-se uma pessoa de alta, por cura, aquela que completa o esquema de tratamento PQT nos seguintes prazos:
• esquema paucibacilar (PB) – 6 doses mensais supervisionadas de rifampicina, em até 9 meses; mais a sulfona auto-administrada;
• esquema multibacilar (MB) – 12 doses mensais supervisionadas de rifampicina, em até 18 meses, mais a sulfona auto-administrada e a clofazimina auto-administrada e supervisionada.
O paciente que tenha completado o tratamento PQT/OMS não deverá mais ser considerado como caso de Hanseníase, mesmo que permaneça com alguma seqüela da doença. Deverá, porém, continuar a ser assistido pelos profissionais da unidade de saúde, especialmente nos casos de intercorrências pós-alta: reações e monitoramento neural. Em caso de reações pós-alta, o tratamento PQT/OMS não deverá ser reiniciado.
Durante o tratamento quimioterápico deve haver preocupação com a prevenção de incapacidades e deformidades, bem como o atendimento às possíveis intercorrências. Nestes casos, se necessário, o paciente será encaminhado para unidades de referência, para receber o tratamento adequado. Sua internação somente está indicada em intercorrências graves, como efeitos colaterais graves dos medicamentos, estados reacionais graves ou necessidade de correção cirúrgica de deformidades físicas. A internação deve ser feita em hospitais gerais e, após a alta hospitalar, deverá ser dada continuidade ao tratamento na unidade de saúde a qual está vinculado.
OBS:.Fonte Medicinanet.
http://www.medicinanet.com.br/conteudos/biblioteca/2100/hanseniase.htm






























